Introducción
El íleo biliar es una condición poco común, descrita por primera vez por Erasmus Bartholin en 16541. Usualmente, se presenta en personas mayores de 60 años, predomina en mujeres2 y es responsable de alrededor del 1%-4% de obstrucciones intestinales mecánicas3. Se define como una oclusión digestiva mecánica debida a la obstrucción intraluminal por un cálculo biliar como complicación rara de la colelitiasis2. Ocurre por migración de uno o varios cálculos a través de una fístula bilio-digestiva4, definida como una comunicación entre la vesícula biliar o la vía biliar y algún tramo del intestino5 que sucede de manera espontánea6; permitiendo que los cálculos progresen a través del tubo digestivo hasta impactarse a cualquier nivel7, por deterioro de la función peristáltica gástrica o intestinal2. La piedra angular del tratamiento es la cirugía; sin embargo, el enfoque quirúrgico óptimo esta aun en debate2.
Descripción del caso
En junio de 2017 un constructor de 41 años procedente de área urbana, sin antecedentes de importancia; consultó por dolor abdominal tipo cólico en epigastrio y en marco colónico, generalizado, asociado a emesis posprandial alimentaria, posteriormente fecaloide y ausencia de deposiciones, con una semana de evolución.
Al ingreso se encuentra en buena condición general, sin signos de dificultad respiratoria, no lucía álgico, frecuencia cardiaca 80 lat/min, presión arterial 90/60 mmHg, frecuencia respiratoria 20 resp/min, temperatura 36°C, saturación de oxigeno 96% con fracción inspiradora de oxigeno (FiO2) al 21%. Mucosas semisecas, abdomen con peristaltismo presente y disminuido, defensa muscular a la palpación, con dolor en mesogastrio y marco cólico, sin signos de irritación peritoneal, al tacto rectal esfínter anal tónico y ampolla rectal vacía.
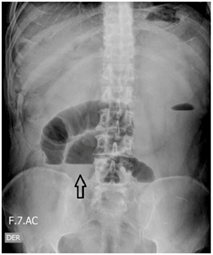
Con impresión diagnóstica de obstrucción intestinal se inició manejo con líquidos endovenosos, protección gástrica, analgésicos, antiespasmódico y antiemético. Se realizó paso de sonda nasogástrica y se obtuvo abundante material fecaloide. La serie radiológica de abdomen evidenció niveles hidro-aéreos y ausencia de gas distal (Figura 1).
Figura 1. Radiografía simple de abdomen donde se observan niveles hidroaéreos (flecha), indicando obstrucción intestinal
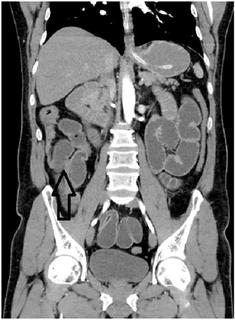
La tomografía de abdomen total simple y contrastada reportó “Vesícula biliar no visualizada, en su reemplazo se observan cambios en la densidad del hilio hepático y lecho vesicular, con colecciones de aire. A nivel de la válvula ileocecal reducción importante de calibre, no se observa cuerpo extraño ni masa, tampoco alteraciones de la grasa peri-cecal. Considerar engrosamiento o efecto estenótico parcial a nivel de válvula ileocecal que condiciona obstrucción intestinal (solo intestino delgado). Se observa distensión marcada de todas las asas delgadas desde el duodeno hasta el íleon distal” (Figura 2 y Figura 3).
Figura 2. Tomografía axial computarizada de abdomen que evidencia neumobilia en el sitio donde anatómicamente debería estar la vesícula.
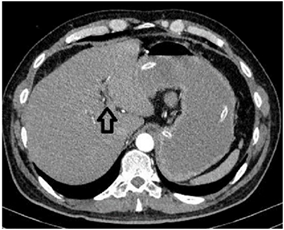
Figura 3. Tomografía axial computarizada de abdomen con efecto estenótico parcial a nivel de la válvula ileocecal que condiciona obstrucción intestinal.
Ante la sospecha de íleo biliar vs. efecto de masa en íleon distal y por la reducción de peristaltismo, distensión abdominal, dolor en los cuatro cuadrantes, persistencia de emesis fecaloide y producción abundante de este material por sonda nasogástrica; se llevó a manejo quirúrgico por laparotomía exploratoria, cuyos hallazgos fueron: asas intestinales distendidas, íleo de aproximadamente 1.600 cc, dilatación marcada de válvula ileocecal conteniendo cálculo biliar de aproximadamente 6 x 2 cm. Plastrón la vesícula que además está atrófica y con fístula hacia la segunda porción del duodeno.
Se realizó enterotomía en íleon distal y extracción del cálculo, drenaje parcial de íleo y enterorrafia. Se efectuó liberación del plastrón, colecistectomía y rafia del defecto de la pared anterior en la segunda porción del duodeno. Debido a la dificultad en el avance convencional se procedió a realizar una gastrotomía para paso de sonda nasoyeyunal, se realizó gastrorrafia y drenaje retrógrado de íleo intestinal. Finalmente se cerró pared por planos.
Por adecuada evolución se inició nutrición enteral a los tres días de posquirúrgico. En el cuarto día posquirúrgico presentó signos de respuesta inflamatoria sistémica dados por taquicardia con frecuencia cardiaca 104 lat/min, leucocitosis de 16200 leu/µL y neutrofilia de 91%, dolor abdominal generalizado a la palpación, signo positivo de Blumberg, herida quirúrgica con eritema y dehiscencia en tercio superior con salida de material fecaloide. Se suspendió nutrición enteral y se inició antibiótico de amplio espectro, fue llevado a cirugía el quinto día de posoperatorio, para descartar infección del sitio operatorio, colección intraabdominal o dehiscencia de rafias gastrointestinales.
Los hallazgos en el segundo tiempo quirúrgico feuron: herida quirúrgica con salida de material purulento, colección fétida en pared abdominal, peritonitis purulenta generalizada, síndrome adherencial severo viscero-visceral y omental, colección subfrénica derecha de 300 cc, perforación duodenal en primera y segunda porciones con dehiscencia de sutura previa en un 70%, con bordes necróticos. Gastrorrafia y enterorrafia en íleon íntegras. Se realizó retiro de sutura previa, drenaje de colección de pared abdominal, liberación de adherencias, drenaje de peritonitis de cuatro cuadrantes y omentectomía total.
A continuación, se realizó maniobra de Kocher explorando la vía biliar, pero no fue posible identificación clara del colédoco distal y ampolla de Váter; se evidenció bilis retrógrada a perforación duodenal, vena porta y cava íntegras. Se procedió a gastrectomía subtotal a nivel de antro. En duodeno se liberó primera porción y se extrajo para estudio patológico, posteriormente se efectuó rafia del muñón duodenal con doble sutura invaginante y se realizó prueba de fuga. Después, se ascendió asa yeyunal con anastomosis latero-lateral en cara anterior del estómago, tipo Billroth II, empaquetamiento con dos compresas, se dejó viaflex libre en cavidad y viaflex a piel. El sangrado fue cuantificado en aproximadamente 1.000cc.
Posteriormente el paciente requirió manejo en la unidad de cuidado intensivo (UCI), al ingreso se encontraron los siguientes signos vitales: frecuencia cardiaca 103 lat/min, presión arterial 85/45 mmHg, frecuencia respiratoria 15 resp/min, temperatura 36°C, bajo sedo-analgesia, monitoria hemodinámica invasiva, ventilación mecánica en modo volumen control, goteo de vasoactivo, con abdomen abierto, antibiótico de amplio espectro, terapia anti fúngica anticipada y nutrición parenteral total. Por adecuada evolución el segundo día de manejo en UCI fue extubado y luego se retiró el soporte vasoactivo.
El paciente presentaba abdomen abierto, empaquetamiento con compresas y se documentó presencia de líquido de aspecto biliar sobre asas por lo cual fue llevado a tercer tiempo quirúrgico a las 72 horas de la intervención previa, encontrando peritonitis de cuatro cuadrantes teñida de bilis, membranas fibrinoides sobre intestino delgado, adherencias interasas laxas, anastomosis gastroyeyunal y muñón duodenal indemnes y sin filtraciones y se evidenció fuga desde conducto cístico. Se realizó drenaje de peritonitis, revisión de anastomosis y muñón duodenal, rafia de muñón del cístico, lavado de cavidad, colocación de dren custodio, viaflex libre y viaflex a piel; regresó a UCI para continuar manejo.
Paciente quien continua con abdomen abierto, hay drenaje de material seropurulento por dren custodio y presencia de bilioperitoneo a través de viaflex; al cuarto día de la última intervención con respuesta inflamatoria sistémica dada por leucocitosis de 16.700 leu/µL, neutrofilia de 86% y proteína c reactiva (PCR) de 14 mg/L; por lo cual se hizo necesario un cuarto tiempo quirúrgico donde se encontró zona de filtración de bilis entre el lecho hepático y muñón duodenal, de 3mm. Se practicó rafia de la zona de filtración en dos planos transfixiantes con control de la misma, no se identificaron otras áreas de fuga.
Durante la vigilancia, hubo persistencia de peritonitis de características biliares, visualizada a través el viaflex; por lo tanto, el paciente fue llevado a quinto tiempo quirúrgico, en este momento cumplía 15 días desde el ingreso hospitalario y 2 días desde la última intervención. Se halló peritonitis biliar no purulenta, fuga de bilis hacia el lecho vesicular sobre el parénquima hepático, se realizó drenaje de peritonitis, lavado de cavidad y se dejó fistula orientada con drenes abdominales #2, continua con abdomen abierto y viaflex en piel.
Se mantuvo en seguimiento para orientación de la fistula y al continuar con abdomen abierto se realizó programación quirúrgica para cierre de cavidad con talla de colgajos, este sexto y último procedimiento se realizó al día 21 desde el ingreso y 7 días después de la cirugía previa.
Por mejoría clínica se inició alimentación liquida vía oral, la cual toleró adecuadamente y se progresó, presentó control del dolor, drenes abdominales con escasa producción biliosa, resolución de sepsis abdominal, sin nuevo requerimiento de intervención quirúrgica y fue egresado después de 31 días de hospitalización. En consulta ambulatoria se retiraron drenes y puntos de sutura de la herida quirúrgica; en el control a los 3 meses se documentó evolución satisfactoria y presencia de hernia ventral.
Consideraciones éticas
Este trabajo contó con el aval del comité de ética del Hospital Universitario San José de Popayán para la publicación del caso y tuvo en cuenta las normas vigentes sobre investigación en seres humanos, contempladas en la Declaración de Helsinki de la Asociación Médica Mundial y la Resolución 8430 de 1993 del Ministerio de Salud de Colombia. De igual manera se obtuvo el consentimiento informado del paciente para la revisión de su historia clínica y publicación de sus imágenes diagnósticas.
Discusión
El íleo biliar se ha convertido en una entidad de difícil diagnóstico pre-quirúrgico, pues en la mayoría de los casos se presenta como una obstrucción intestinal8. Se considera una condición muy poco frecuente4, prevalente en el sexo femenino, así como en mayores de 60 años y asociada a una alta morbimortalidad2; lo anterior, contrasta con nuestro paciente que era hombre, de un grupo de edad por debajo de lo citado y sin factores de riesgo para patología biliar.
Corresponde a una complicación de la litiasis vesicular en la cual se produce una obstrucción mecánica del tracto gastrointestinal por uno o más cálculos biliares grandes en su luz9. El paso de un cálculo hacia el lumen intestinal se da a través de una fístula10, la cual surge cuando hay episodios recurrentes de colecistitis aguda, provocando gran inflamación y adherencias entre la vesícula y el tracto gastrointestinal11. La fístula más frecuente es la colecisto-duodenal, con cerca del 85% de los casos12; otras localizaciones menos usuales son las fistulas que involucran al estómago y el colon13.
El lugar de impactación depende del tamaño del cálculo y del diámetro de la luz del tubo digestivo14. Una vez el cálculo se ubica en la luz intestinal puede generar obstrucción a cualquier nivel, el lugar más habitual es el íleon terminal (70%), seguido por yeyuno - íleon proximal (25%) y duodeno (5%)7. Los cálculos deben medir al menos 2 cm para ser causantes de obstrucción12. Resulta difícil que cálculos menores a 2-2,5 cm generen oclusión, a menos que haya alteración en la dinámica intestinal o disminución de la luz ya sea debida a una condición benigna o maligna no diagnosticada7. Cuando se obstruye el íleon terminal se presenta el síndrome de Barnard12, en los casos en que el cálculo se ubica en el duodeno se produce el síndrome de Bouveret12, menos del 5% de los pacientes presentan obstrucción en colon12.
Respecto a la fístula más usualmente reportada en la literatura y el sitio más frecuente de obstrucción, se evidencia coincidencia, en ambos aspectos, con los hallazgos del paciente descrito. Es relevante anotar que el tamaño del cálculo hallado en el paciente (6cm), supera por varios centímetros el tamaño mínimo requerido para ser causante de obstrucción según la literatura consultada.
La sintomatología frecuentemente referida, es el dolor abdominal tipo cólico inicialmente difuso, que después se ubica en hipocondrio derecho y puede extenderse a fosa iliaca derecha e hipogastrio15. Se asocia a náuseas y vómito gastrobiliar persistente, distensión abdominal, ausencia de peristalsis, constipación, desequilibrio de líquidos12 y puede presentar signos de irritación peritoneal15.
El examen físico y las pruebas de laboratorio no señalan la causa específica de la obstrucción12, por esto se sospecha íleo biliar en un paciente de edad avanzada con la triada de Mordor (antecedente de cálculo biliar, signos de colecistitis aguda y aparición repentina de obstrucción intestinal)11.
En el cuadro clínico, hubo concordancia con lo reportado, al presentarse como una obstrucción intestinal8, pero no fue posible determinar la causa exacta de manera pre-quirúrgica12. Nuestro paciente requirió larga observación, estudios de laboratorio e imagen para lograr un enfoque diagnóstico más acertado. Las ayudas diagnósticas incluyen pruebas de laboratorio donde se puede encontrar leucocitosis, función hepática alterada, signos de deshidratación y en algunos casos desequilibrio electrolítico12.
En cuanto a los estudios de imagen, se inicia con la toma de radiografías de abdomen de pie y en decúbito supino, el criterio diagnóstico para íleo biliar es la triada de Rigler: presencia de cálculos radio-opacos, neumobilia y distensión de asas intestinales16. La aparición de dos de estos tres signos establece el diagnóstico; si se documenta el cambio de posición de un cálculo respecto a una radiografía previa, se configura la tétrada de Rigler11.
El estudio ultrasonográfico aporta datos de la condición de la vesícula y la vía biliar, la presencia de fístula bilio-entérica, neumobilia o cálculos en la luz intestinal7. También puede informar sobre dilatación de asas intestinales y líquido libre en cavidad abdominal; sin embargo, tiene baja sensibilidad debido a la interposición de gas17.
La Tomografía computarizada (TAC) abdominal, permite evidenciar la ubicación del cálculo y de la obstrucción intestinal8, visualizar neumobilia, neumocolecisto, fístula bilio-entérica, niveles hidroaéreos y liquido libre en cavidad17,18, también permite identificar el tamaño del cálculo11. La tomografía se considera el patrón de oro para el diagnóstico de íleo biliar2 y si se usa contraste arroja una sensibilidad mayor al 90%19. En las imágenes del paciente, la TAC de abdomen mostró aire en el lugar de la vesícula biliar, así como distensión de asas y obstrucción a nivel de la válvula ileocecal, lo cual orientó la sospecha diagnóstica hacia íleo biliar con la consecuente intervención quirúrgica que llevó a la resolución de su obstrucción.
El tratamiento quirúrgico se realiza como resultado del diagnóstico preoperatorio o por hallazgo intraoperatorio12, su objetivo principal es el alivio inmediato de la obstrucción intestinal al eliminar el cálculo biliar20; en el caso relatado el primer tiempo quirúrgico incluyó, entre otros, enterotomía para extracción del cálculo y colecistectomía.
Se han descrito varias técnicas para el abordaje, aunque no hay consenso sobre la elección del procedimiento quirúrgico9. Las opciones de manejo se han dividido en dos enfoques básicos. La primera alternativa es realizar enterolitotomía solamente, con o sin colecistectomía diferida10; esta técnica se lleva a cabo con mayor frecuencia que otras, evitando cirugías más prolongadas o complicadas12. La segunda es cirugía de una etapa, implica una combinación de enterolitotomía y cirugía biliar definitiva con colecistectomía y reparación de fístula10, como ocurrió con el paciente del caso presentado.
El caso descrito, a pesar de haber requerido múltiples intervenciones, tuvo un desenlace favorable en su evolución, se logró resolución de la obstrucción intestinal, así como recuperación de la funcionalidad del tracto digestivo, mejoría de la sepsis y posterior alta hospitalaria.