Introducción
El riesgo de morir por COVID-19 varía considerablemente entre regiones y países y se expresa con diferentes medidas de ocurrencia que son utilizadas por las autoridades sanitarias para monitorear el impacto de la pandemia1.
Con el número de muertes como numerador hay varios indicadores de la mortalidad por coronavirus que pueden ser explorados según el denominador a usar: 1) Tasas de mortalidad, 2) índice de letalidad en confirmados con COVID-19; y 3) índice de letalidad en infectados con SARS-Cov-2. Estos indicadores se obtienen cuando el denominador es: a) la población, b) el número de personas con diagnóstico confirmado de COVID-19 y c) el número de infectados por SARS-CoV2, respectivamente2,3. Las tasas tienen implícito el concepto de velocidad (persona-tiempo); y el valor superior es infinito. Los índices tienen un rango de variación entre 0 y 1; o entre 0 y 100 cuando se expresan como porcentaje (4,5. La Tabla 1 muestra el numerador y el denominador de las medidas de ocurrencia.
Tabla 1. Medidas de ocurrencia utilizadas para describir las muertes ocasionadas por la pandemia de COVID-19
El índice de letalidad por infección en la población colombiana es desconocido y se encuentra relacionado con la virulencia del SARS-CoV26. Aunque se conocen diferentes variaciones asociadas a las mutaciones del virus, se espera un comportamiento constante entre la población7,8. El índice de letalidad por infección (IFR) por COVID-19 es la proporción de personas infectadas que mueren como resultado de la enfermedad, incluidas aquellas que no se hacen la prueba o no muestran síntomas9,10. Su estimación es un reto porque hay muchas personas asintomáticas o con síntomas leves con infección no detectada, y también porque el tiempo entre la infección y la muerte puede tener una ventana de hasta dos meses.
Se necesitan más encuestas de alta calidad en diferentes franjas de la población para determinar la mortalidad de la pandemia por SARS-CoV2. Habrá personas infectadas que mueren por otras causas y defunciones por COVID-19 sin diagnóstico que serán codificadas en el certificado de defunción con una rúbrica diferente a la sugerida provisionalmente por la Organización Mundial de la Salud (OMS). El objetivo de esta comunicación es describir las medidas de ocurrencia de la mortalidad por SARSCoV2 en Colombia durante la pandemia de COVID-19.
Materiales y métodos
Colombia es un país localizado en la región noroccidental de América del Sur, con una población estimada de 50 millones de habitantes (proyecciones censo 2018). El Instituto Nacional de Salud de Colombia (INS-C) es el encargado de operar el Sistema Nacional de Vigilancia en Salud Pública (SIVIGILA), el cual es el responsable del proceso de observación y análisis objetivo, sistemático y constante de la pandemia por SARS-CoV-2/COVID-19 en el país.
Los datos publicados diariamente por el INS-C se obtienen tras recopilar la información de las pruebas realizadas a nivel nacional por los laboratorios de biología molecular autorizados. La prueba confirmatoria para COVID-19 se basa en la detección del ácido ribonucleico (ARN) del SARS-CoV-2 mediante ensayos de RT-PCR. El registro del INS-C se actualiza diariamente para adicionar los casos positivos confirmados desde el día anterior. Con el conjunto de datos disponible en el portal del Instituto Nacional de Salud se reconstruyó la cohorte de fallecidos por coronavirus. Se excluyeron del análisis los casos fallecidos no COVID; Es decir, aquellos que fallecieron por razones diferentes a la enfermedad causada por el virus SARS-CoV-2, aún si tuvieron una PCR positiva.
Se definió como diagnóstico póstumo de COVID-19 aquel caso con fecha de diagnóstico posterior a la fecha de muerte11. Para cuantificar el retardo en la notificación de las muertes por COVID se consideró como valor inicial al número de defunciones reportadas por el INS-C en el informe del 30 de junio de 2020; y como valor corregido, el número total de muertes a 30 de junio que fueron relacionadas en el reporte divulgado por el INS-C el 15 de agosto del 2020.
Para determinar el riesgo de morir por COVID-19 la variable respuesta fue el tiempo al fallecimiento, se consideró como tiempo cero la fecha de inicio de los síntomas y como evento la fecha de defunción. Se utilizó el método de las tablas de vida y el análisis de Nelson-Aalen para describir de manera gráfica el riesgo acumulado de morir a 28 días según cuatro grupos edad de edad: 0-39; 40-59; 60-69 y 70+. La estructura poblacional de las ciudades estudiadas se obtuvo del Departamento Administrativo Nacional de Estadística (DANE)12. Los índices de letalidad se presentan como proporciones y las tasas diarias de mortalidad se expresan por millón de personas. Los análisis se condujeron en Stata 1413.
Resultados
Tasas de mortalidad e índice de letalidad en casos confirmados de COVID-19
La Figura 1A muestra que el índice diario de letalidad (CFR) en las personas con diagnóstico confirmado de infección por el virus SARS-CoV2 varía entre regiones y cambia con el transcurso de la pandemia. Al comienzo el CFR es alto porque las pruebas diagnósticas son priorizadas a los casos sintomáticos graves. Con el monitoreo de contactos de los casos confirmados de COVID-19 el CFR disminuye porque se incluyen más segmentos de la población con síntomas leves o asintomáticos, luego se estabiliza hasta que la curva de la infección alcanza el pico; y finalmente disminuye. En Bogotá el CFR fue más bajo que en el resto del país porque se hizo mayor número de pruebas a población asintomática. En las otras regiones de Colombia, el ministerio de salud focalizó la detección del coronavirus en la población sintomática (Figura 1A).
Figura 1.
A. Tendencia de la proporción de infectados asintomáticos, e índice de letalidad en confirmados de COVID (CFR). En Bogotá, el índice diario de letalidad en casos confirmados de COVID fue menor que en el resto del país y se relacionó con una mayor proporción de detección de infectados asintomáticos.
B. Mortalidad por COVID-19. Tasas diarias por millón en ciudades colombianas seleccionadas. Las ciudades con curvas caracterizadas por ascensos y descensos rápidos se relacionaron con más muertes durante el pico de la pandemia de COVID-19.
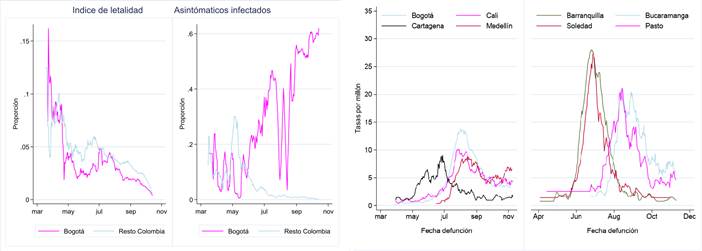
La Figura 1B muestra la tasa diaria de mortalidad por COVID-19 por millón de personas en varias ciudades colombianas. Asumiendo un tamaño de población constante para cada ciudad, las tasas diarias de mortalidad aumentan hasta alcanzar un pico y luego descienden (Figura 1B). La tasa acumulada aumentará continuamente durante toda la pandemia.
Hay variación entre las ciudades en la magnitud del pico y la velocidad de ascenso y descenso de las curvas de las tasas de mortalidad por COVID-19. En Bogotá, Cali, Medellín y Cartagena el impacto de la pandemia fue menor con una velocidad gradual de ascenso y descenso. En Barranquilla, Pasto, Bucaramanga y Soledad las curvas se caracterizaron por ascensos y descenso rápidos que se relacionaron con más muertes durante el pico de la pandemia de COVID-19.
Buscando el índice de letalidad en los infectados por SARS-CoV2
Durante el rastreo de casos de COVID-19, las autoridades sanitarias colombianas han diagnosticado alrededor de 35 000 personas infectadas asintomáticas (Actualizado a julio 31/2020). En la cohorte construida de fallecidos por coronavirus se encontró que entre el 1 abril y 27 de julio 410 personas asintomáticas al momento del diagnóstico posteriormente desarrollaron la COVID y fallecieron. El índice de letalidad en esta cohorte fue 1,19%, tres veces más bajo que el índice de letalidad en los diagnosticados por SARS-CoV2 (CFR=3,4%), pero aún el doble del estimado global. El Centro de Medicina Basada en la Evidencia (CEBM) de la Universidad de Oxford estima en 0,51% el CFR a nivel mundial, y en 0,1% a 0,26% el IFR14.
Diagnóstico póstumo y Retardo en la notificación de la infección por SARSCoV2
En Colombia hay demora en el diagnóstico y retardo en la notificación de la infección por SARS-Cov2 en quienes fallecen por COVID-19. El 55,2% fueron diagnósticos póstumos y en este grupo la mitad murieron durante la primera semana de iniciados los síntomas y el 97% en los primeros 21 días. Cuando el diagnóstico se hizo en vida, en la primera semana murieron el 3,5% y la mitad de los pacientes en el día 16 (Figura 2A).
Figura 2.
Colombia, pandemia de COVID-19.
A: Proporción de muertes según el día de inicio de los síntomas y el momento del diagnóstico. El 49,3% de los pacientes con diagnóstico póstumo de COVID-19 murieron en la primera semana de iniciados síntomas.
B: EstimadorNelson-Aalen de la función de riesgo. Riesgo acumulado de muerte por COVID-19 según edad. En los mayores de 70 años fue 0,32 y pasó a 0,15 al excluir la cohorte de pacientes con diagnósticos póstumos.
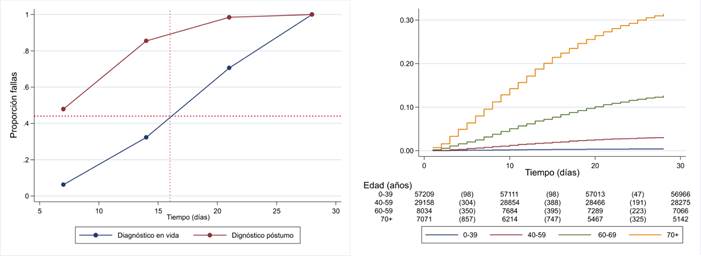
La Figura 2B muestra el análisis de Nelson-Aalen según edad para describir el riesgo acumulado de morir a 28 días de iniciados los síntomas de Covid-19. En los mayores de 70 años fue 0,32 y pasó a 0,15 al excluir la cohorte de pacientes con diagnóstico póstumo; un impacto similar se observó en los otros grupos de edad. El valor real podría ser aún más bajo por desconocimiento del tamaño de la población infectada por coronavirus porque la mayoría cursan con infección asintomática que pasa inadvertida para el sistema de notificación.
La Figura 3 muestra la proporción de personas con diagnóstico póstumo de infección por SARSCoV2 en Colombia. Las ciudades de la costa atlántica presentaron proporciones más altas que el promedio nacional, así como altos índices de letalidad y tasas diarias de mortalidad más elevadas durante el pico de la pandemia (Figura 1B).
Figura 3.
Colombia durante la pandemia por COVID-19. Diagnóstico póstumo de infección por SARS-CoV2 en relación con el índice de letalidad en casos confirmados de COVID-19. La región Caribe tuvo las tasas diarias de mortalidad más alta, mayor proporción de diagnósticos póstumos y valores más altos del índice de letalidad que las ciudades del centro y suroccidente. La línea roja indica el promedio nacional.
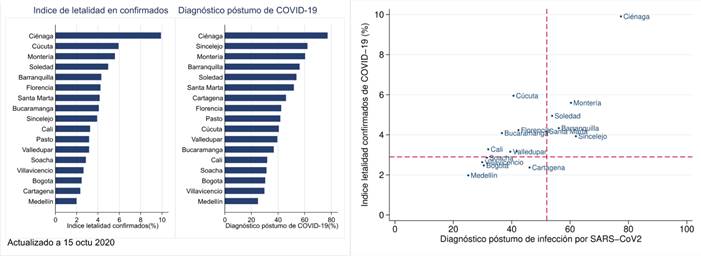
La inclusión en los cómputos de los pacientes con diagnóstico póstumo de Covid-19 sobrestima el índice de letalidad porque estas personas pertenecen a una cohorte de tamaño desconocido que no está representada en el sistema de notificación del Ministerio de Salud. Se puede inferir que los pacientes con diagnóstico póstumo de la infección por SARS-CoV2 hacen consulta tardía por mala atención del sistema sanitario y/o por deficiencias del autocuidado de la salud. Los determinantes de este retardo son multifactoriales y deben explorarse en estudios específicos con diseño adecuado.
La Tabla 2 muestra la magnitud de la subestimación del índice de letalidad en confirmados de COVID-19. Tumaco y Leticia no presentaron subestimación en el CFR debido a que para el 30 de junio ya habían alcanzado el pico de la pandemia. En la mayoría de las ciudades los datos mostraron subestimaciones mayores al 20%. Soacha y Medellín fueron los lugares con mayores cambios en los valores de CFR al ajustarse por retardo en la notificación 51,9% y 61,1% respectivamente.
Tabla 2. Colombia, pandemia por COVID-19. Comparación entre el reporte del 30 de junio y el 15 de agosto del 2020 para corregir el número de casos y el índice de letalidad con infección confirmada por retardo en la notificación
La diferencia del número de muertes entre los dos informes (30-jun vs 15-ago) pone en evidencia la magnitud de la subestimación en los índices de letalidad como consecuencia del retardo en la notificación de las defunciones por COVID-19.
Discusión
El índice de letalidad en las personas con diagnóstico confirmado de infección por el virus SARSCoV2 (CFR) varía entre regiones y cambia con el transcurso de la pandemia. Al comienzo es más alto porque las pruebas diagnósticas se hacen a los casos graves y posteriormente disminuye debido a que se incluyen más segmentos de la población con síntomas leves o asintomáticos durante el rastreo de contactos de los casos confirmados de COVID-1915.
Durante el transcurso de la pandemia por COVID-19 las estimaciones de los índices de letalidad están sesgados. El índice de letalidad en personas con infección confirmada por SARS-CoV2 (CFR) y el índice de letalidad en infectados (IFR) pueden estar sobrestimados debido al diagnóstico póstumo de la infección y al subregistro de los casos asintomáticos y/o con síntomas leves que no son detectados ni notificados.
En Colombia hay dos grupos de personas infectadas por el virus SARS-CoV2 que mueren durante la pandemia. La cohorte de fallecidos con diagnostico en vida y la cohorte con diagnóstico póstumo de la infección por coronavirus. La primera cohorte tiene un denominador conocido que corresponde a todas las personas infectadas y diagnosticadas por el sistema sanitario. El denominador de la segunda cohorte es desconocido ya que corresponde a todas las personas infectadas con síntomas variables que no consultan, o que no son atendidas por el sistema sanitario.
Algunos casos nuevos corresponden a personas que han fallecido días atrás (incluso semanas atrás), pero el resultado positivo de la prueba se ha conocido recientemente. Diagnóstico póstumo es aquel caso con fecha de diagnóstico posterior a la fecha de muerte11. La fecha de diagnóstico no refleja el inicio del caso debido a que esta puede verse afectada por (a) el tiempo que toma una muestra en llegar al laboratorio; (b) el tiempo de procesamiento de la muestra en el laboratorio; (c) el tiempo entre el procesamiento de la muestra y la expedición del resultado16.
Los pacientes con diagnóstico póstumo de infección por coronavirus fallecieron en la casa, consultaron tardíamente o no tuvieron acceso al sistema sanitario. Estas personas pertenecen a un grupo vulnerable con limitaciones en el autocuidado y en la percepción del riesgo.
El Ministerio de Salud de Colombia implementó la autopsia verbal para mejorar la calidad del diagnóstico y establecer la causa de muerte durante la pandemia en las personas que fallecen en sus hogares o ingresan muertas al hospital17. Este procedimiento permite detectar defunciones mal clasificadas que fueron notificadas al INS-C con diagnóstico de COVID-19. Es importante que esta práctica se extienda a todo el país y que el INS-C haga autopsia verbal a todas las personas fallecidas que aparecen en el set de datos como inicialmente asintomáticos.
Durante el monitoreo de contactos de los casos confirmados de COVID-19, la Secretaria de Salud Pública de Bogotá hizo mayor cantidad de pruebas diagnósticas a personas asintomáticas logrando la detección del 83% de infectados asintomáticos notificados al INS-C. En el resto de las ciudades colombianas el Ministerio de Salud priorizó la detección de la infección por coronavirus en la población sintomática18.
Para vigilar el impacto de la pandemia SARS-CoV2/COVID-19 en las poblaciones a riesgo es importante monitorear las tasas de mortalidad y los índices de letalidad en infectados como en diagnosticados.
Se requieren encuestas epidemiológicas enfocadas a poblaciones que superaron el primer pico de la pandemia para determinar la prevalencia de la infección y evaluar que tan cerca se está de adquirir la inmunidad de rebaño.
Conclusiones
El riesgo de morir por COVID-19 varía considerablemente entre regiones y países y se expresa con diferentes medidas de ocurrencia que son utilizadas por las autoridades sanitarias para monitorear el impacto de la pandemia.
En Colombia, el 3,4% de los pacientes notificados con infección por coronavirus han fallecido; 82,6% de estos en las dos primeras semanas de iniciados los síntomas y el 96,8% al final del primer mes de enfermedad sintomática. El riesgo de morir por COVID-19 es 15 veces más en los pacientes mayores de 60 años. Los hombres tienen 40% más riesgo de morir que las mujeres ajustado por edad.
El retardo en la notificación de los casos y las defunciones por COVID-19 produce subestimación del índice de letalidad entre las personas con infección confirmada. Al actualizar los registros atrasados el número de defunciones y el CFR se eleva.
La cohorte de pacientes con diagnóstico póstumo de la infección por COVID-19 representa un grupo vulnerable de población sintomática y asintomática de tamaño desconocido que tiene mala percepción del riesgo, con fallas en el autocuidado de la salud y que es atendida tardíamente por un sistema sanitario limitado. Es urgente identificar e intervenir los determinantes para aminorar el impacto de la pandemia en la población.
Se necesitan más encuestas de alta calidad en diferentes franjas de la población para determinar la mortalidad de la pandemia por SARS-CoV2.