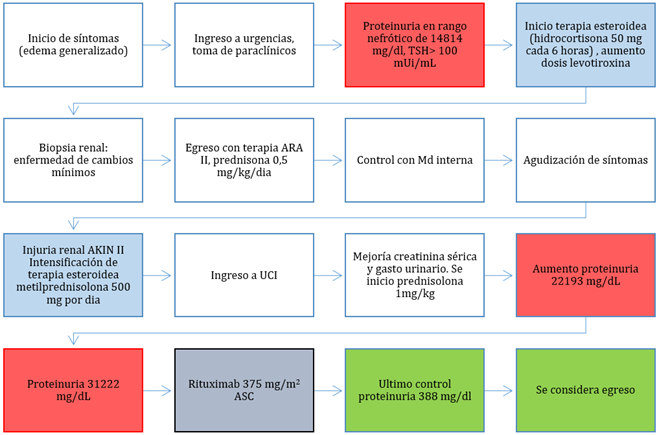
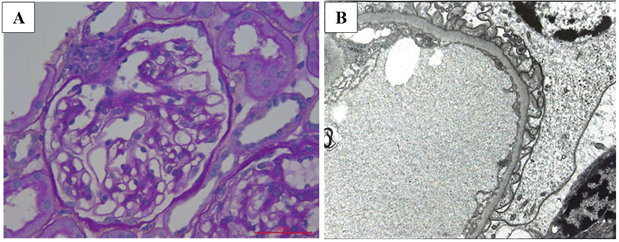
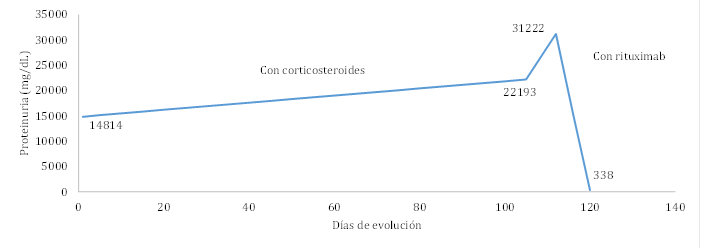
Enfermedad de cambios mínimos cortico-resistente e hipotiroidismo. Reporte de caso
Steroid-resistant minimal change disease and hypothyroidism: Case report
Como citar: Zambrano-Urbano JL, López-Delgado DS, Delgado-Truque AE, Casanova ME. Enfermedad de cambios mínimos cortico-resistente e hipotiroidismo. Reporte de caso. Univ Salud. 2022; 24(1):102-7. DOI: https://doi.org/10.22267/rus.222401.262
Resumen
Introducción: La enfermedad de cambios mínimos es una causa rara de síndrome nefrótico en el adulto, y su relación con el hipotiroidismo es más rara aún. Se considera que esta patología renal responde favorablemente al manejo con glucocorticoides y tiene una baja frecuencia de resistencia. Su abordaje hoy en día es objeto de investigación. Objetivo: Describir una rara etiología de síndrome nefrótico en el adulto con presentación, tratamiento y desenlace infrecuentes. Presentación del caso: Paciente femenino de 53 años quien inicia con síndrome nefrótico por enfermedad de cambios mínimos cortico-resistente y su asociación con un hipotiroidismo descontrolado, quien requiere manejo con rituximab y control de la enfermedad endocrinológica asociada, como enfermedad de base. Conclusiones: En este caso clínico se muestra como las enfermedades citadas pueden coexistir y el tratamiento en conjunto es necesario. El establecimiento de nuevas terapias en la población adulta como el rituximab podría mostrar beneficio, como en este caso. Sin embargo, aún existe la necesidad de estudios de mayor evidencia que validen firmemente la efectividad de los diferentes tratamientos en este tipo de pacientes.
Palabras clave: Glomerulonefritis de cambios mínimos; síndrome nefrótico; hipotiroidismo.
Abstract
Introduction: Minimal change disease is a rare cause of nephrotic syndrome in adults, and its association with hypothyroidism is even more exceptional. This renal pathology is considered to respond favorably to glucocorticoid management and has a low resistance frequency. How to approach this disease is currently under investigation. Objective: To describe a rare etiology of adult nephrotic syndrome with unusual presentation, treatment, and outcome. Case presentation: A 53 years-old female patient who initially experienced nephrotic syndrome due to steroid-resistant minimal change disease, which was also associated with uncontrolled hypothyroidism. She required management with rituximab and control of the associated endocrinological disease, which was considered as the underlying disease. Conclusions: This clinical case shows (i) how the two aforementioned diseases can coexist and (ii) that a joint treatment is necessary. Establishing new therapies may be beneficial for adult populations, such as the benefits seen in this case with the use of rituximab. However, further studies are needed to strongly validate the effectiveness of the different treatments for these types of patients.
Keywords: Minimal change glomerulonephritis; nephrotic syndrome; hypothyroidism.