Estrategias de oxigenoterapia y soporte ventilatorio, en cuidado intensivo neonatal post administración de surfactante pulmonar
Oxygen therapy and respiratory support strategies after the administration of a pulmonary surfactant in a neonatal intensive care unit
Oxigenoterapia e estratégias de suporte ventilatório em terapia intensiva neonatal após administração de surfactante pulmonar
Citación: Valero-Ortiz AS, Roa-Cubaque MA, Corredor-Gamba SP, Rojas-Laverde MP, Chaparro-Cristancho LP, Ibáñez-Torres LJ, Fonseca-Moreno YL. Estrategias de oxigenoterapia y soporte ventilatorio, en cuidado intensivo neonatal post administración de surfactante pulmonar. Univ Salud. 2024;26(1):D1-D8. DOI: https://doi.org/10.22267/rus.242601.307.
# Resumen
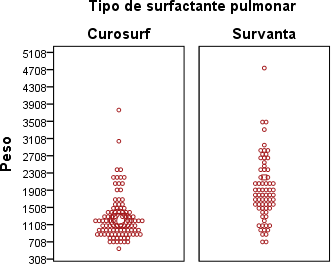
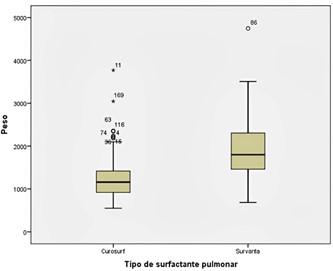
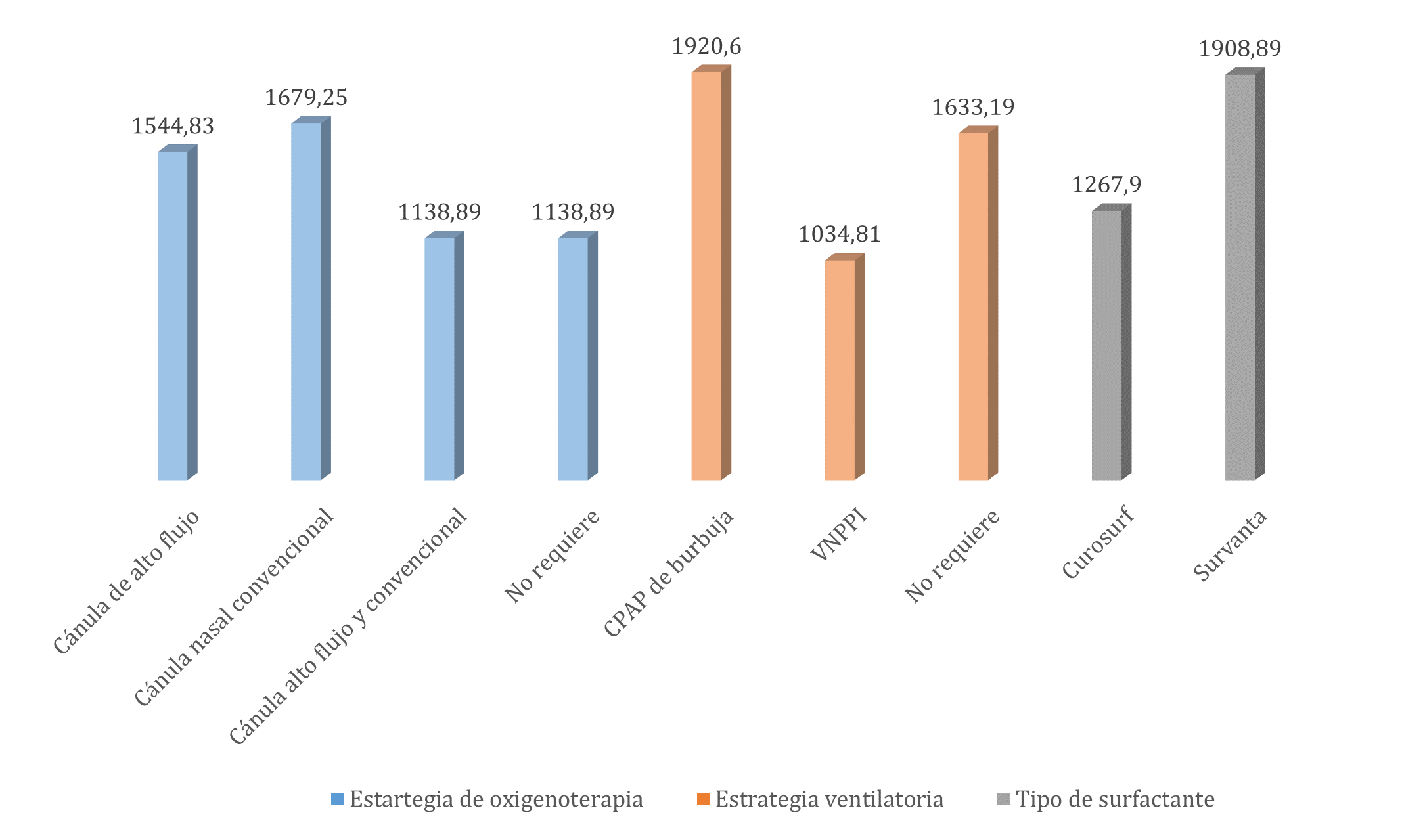
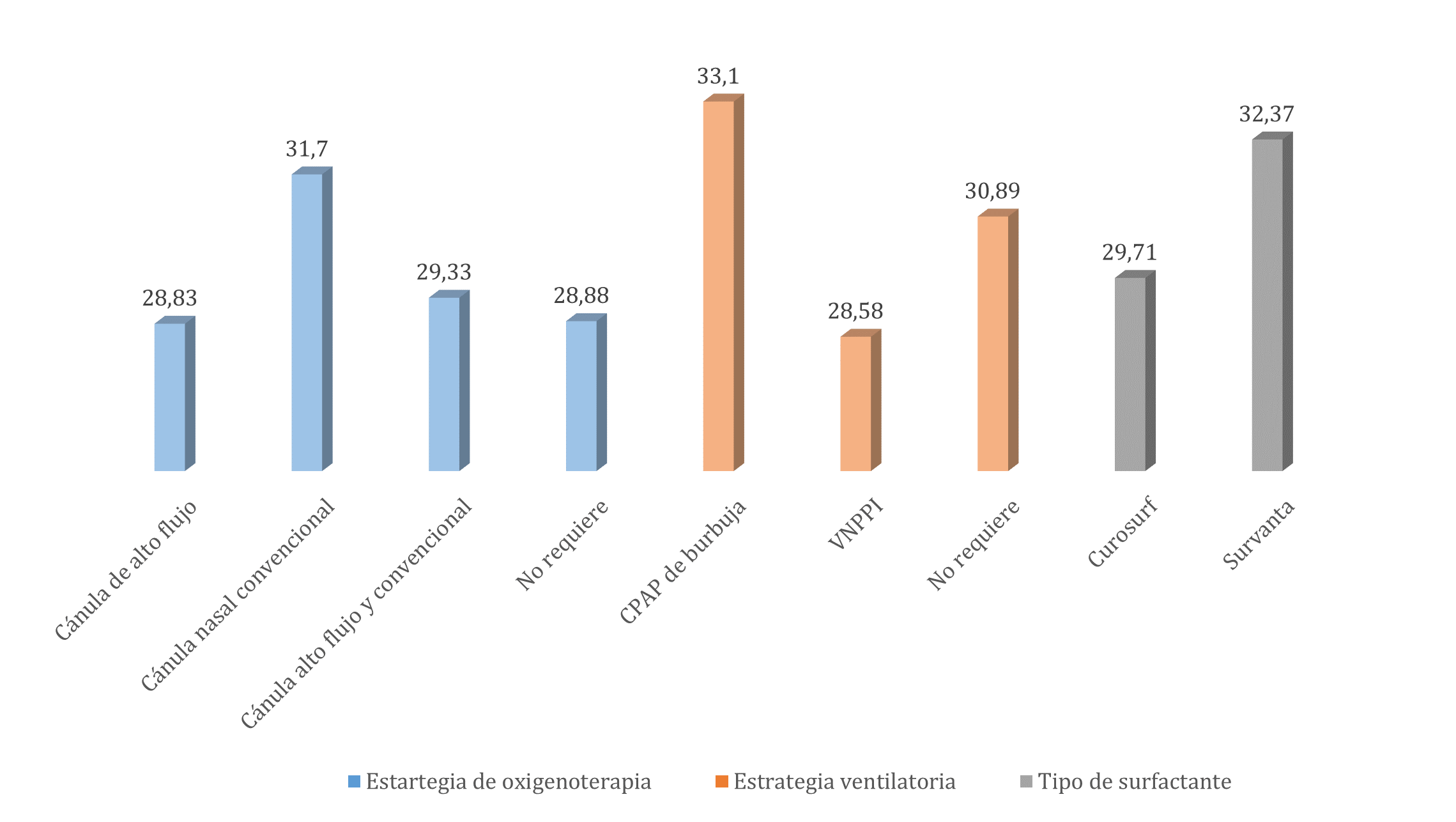
Introducción: Las estrategias ventilatorias y de oxigenoterapia utilizadas en recién nacidos pretérmino, favorecen la ventilación y oxigenación alveolar, influyendo en los cambios clínicos y hemodinámicos del paciente. Objetivo: Determinar las estrategias ventilatorias y de oxigenoterapia utilizadas pos-administración de surfactante pulmonar en recién nacidos que ingresaron a la Unidad de Cuidado Intensivo Neonatal del Hospital Universitario San Rafael de Tunja. Materiales y métodos: Estudio retrospectivo transversal correlacional, muestreo no probabilístico por conveniencia, con 172 registros de pacientes, análisis univariado con medidas de tendencia central y correlación con método de Wilcoxon. Resultados: Predominó el sexo masculino, casi la totalidad presentó déficit de surfactante pulmonar con sobrevida. Los recién nacidos tuvieron en promedio 30 semanas de edad gestacional y 1532 g. La mayoría requirió ventilación mecánica invasiva y no invasiva, las estrategias ventilatorias y de oxigenación más utilizadas fueron ventilación con presión positiva intermitente y la cánula nasal convencional. Finalmente, existió relación entre peso y edad gestacional con el tipo de surfactante pulmonar, estrategias ventilatorias y desenlace clínico del recién nacido. Conclusiones: El peso al nacer y la edad gestacional fueron indicadores significativos para determinar el tipo de surfactante pulmonar a administrar, las estrategias ventilatorias, de oxigenoterapia y el desenlace clínico del paciente.
Palabras clave: Surfactante; recién nacido; oxigenoterapia; cuidado intensivo neonatal.
# Abstract
Introduction: The preferred ventilation and oxygen therapy strategies for preterm newborns are ventilation and alveolar oxygenation, which trigger clinical and hemodynamic changes in patients. Objective: To determine the ventilation and oxygen therapy strategies applied after the administration of a pulmonary surfactant in newborns admitted to the Neonatal Intensive Care Unit of the San Rafael Hospital of Tunja (Colombia). Materials and methods: A retrospective cross-sectional and correlational study using a non-probabilistic sampling for convenience and 172 patient records. A univariate analysis through the Wilcoxon method was used, taking into account central tendency and correlation measures. Results: Most patients were male and almost all showed pulmonary surfactant deficiency with survival. The gestational age and average weight were 30 weeks and 1,532 g, respectively. Most required invasive and non-invasive mechanical ventilation, being intermittent positive pressure ventilation and conventional nasal cannula the most commonly used ventilation and oxygenation strategies. Finally, there was a relationship between weight and gestational age with the type of pulmonary surfactant, ventilation strategies, and the clinical outcome of the newborn. Conclusions: Birth weight and gestational age were significant indicators to determine the type of pulmonary surfactant to be administered, the ventilation and oxygen therapy strategies, and the patient's clinical outcome.
Keywords: Pulmonary surfactant-associated protein D; infant, newborn; hyperbaric oxygenation; intensive care, neonatal.
# Resumo
Introdução: As estratégias ventilatórias e de oxigenoterapia utilizadas em recém-nascidos prematuros favorecem a ventilação e a oxigenação alveolar, influenciando nas alterações clínicas e hemodinâmicas do paciente. Objetivo: Determinar as estratégias ventilatórias e de oxigenoterapia utilizadas após a administração de surfactante pulmonar em recém-nascidos internados na Unidade de Terapia Intensiva Neonatal do Hospital Universitário San Rafael de Tunja. Materiais e métodos: Estudo correlacional transversal retrospectivo, amostragem não probabilística por conveniência, 172 prontuários, análise univariada considerando medidas de tendência central e correlação com o método de Wilcoxon. Resultados: Predominou o sexo masculino, quase todos apresentaram deficiência de surfactante pulmonar com sobrevida. A idade gestacional e peso médio de 30 semanas e 1532 g. A maioria necessitou de ventilação mecânica invasiva e não invasiva, as estratégias de ventilação e oxigenação mais utilizadas foram ventilação com pressão positiva intermitente e cânula nasal convencional. Por fim, houve relação entre peso e idade gestacional com o tipo de surfactante pulmonar, estratégias ventilatórias e evolução clínica do recém-nascido. Conclusões: O peso ao nascer e a idade gestacional são indicadores significativos para determinar o tipo de surfactante pulmonar a ser administrado, as estratégias ventilatórias e de oxigenoterapia e a evolução clínica do paciente.
Palavras chave: Proteína surfactante D; recém-nascido; oxigenoterapia hiperbárica; terapia intensiva neonatal.